- 編集部からのコメント
-
この記事は『Medical Education for MR 2018春号』に掲載されたものを再掲したものです。
この教材は、法制度の具体内容に焦点をあてたものではなく、医師の応召義務やなぜ長時間労働となってしまうのかなど、医師の働き方改革を倫理的な視点で考えるものです。
「医師の働き方改革に関する検討会」は2019年3月に報告書を取りまとめ閉会。2019年7月から「医師の働き方改革の推進に関する検討会」に引き継がれ、現在も検討が行われており、2020年12月に中間とりまとめが公表されました。
図1は、労働基準法における時間外労働の上限規制を示したものです。医師に対しては、2024年4月から時間外労働の上限規制(年960時間・年1,860時間)が適用されます。
医師の時間外労働の上限規制に関して詳しくお調べになりたい場合は、「医師の働き方改革に関する検討会 報告書」、「医師の働き方改革に関する検討会 報告書の概要」、「医師の働き方改革の推進に関する検討会 中間とりまとめ」を参照ください。
医師も「働き方改革」を
安倍内閣が進める「働き方改革」
安倍内閣が日本経済再生に向けた最大のチャレンジと位置付けた「働き方改革」の実現に向けて、2017年3月に「働き方改革実行計画」が決定されました。
働き方改革は、働く人の視点に立って労働制度の抜本改革を目指すものであり、非正規雇用の処遇改善、賃金引上げ、子育て・介護等と仕事の両立といったテーマの改革プランが掲げられています。
このテーマのひとつに、長時間労働の是正があります。医師は、他の職業と比較しても長時間労働者の割合が多い職業であり(表1)、働き方改革による長時間労働の是正は、もちろん医師も例外ではありません。
長時間労働による医師の過労死と自殺
医師の長時間労働が注目されるのは、これが初めてではありません。
1996年の旧大阪府立病院での麻酔科医の急死、1998年の関西医科大学病院での研修医の急死など、長時間労働が原因と思われる医師の死亡が相次ぎました。後者のケースでは、研修医が亡くなる前の2ヵ月半の労働時間は777時間にも及んでいました。
1998年には立正佼成会付属佼成病院で小児科部長がうつ病を発症し自殺するという不幸な出来事がありました。医師のうつ病による自殺はその後もなくなることはなく、記憶に新しいところでは、2016年に新潟市民病院に勤務していた研修医が自殺に追い込まれています。
彼らの勤務実態は遺族が病院の責任を問い訴訟を起こしたことで明らかにされ、医師の長時間労働の問題が顕在化しました。
医師も労働環境の改善を
働き方改革では、これまでも労働環境の過酷さが問題視されながら、抜本的な改善がなされなかった医師の長時間労働の是正について本腰を入れるべく、2017年8月には「医師の働き方改革に関する検討会」が設置されました。
検討会では、医師に対する時間外労働規制の具体的な在り方や医師の勤務環境改善策について、2019年3月の取りまとめに向けた議論が続けられています。
労働基準法と応召義務とのジレンマ
労働基準法の法定労働時間とは
労働基準法では、使用者は労働者に、1日8時間、1週間40時間を超えて労働をさせてはならないとされています(第32条、第40条)。これを超えて労働させる場合は、労使協定(いわゆる36協定)を結ばなくてはなりません。
36協定を結ぶことで使用者は、1ヵ月45時間、1年360時間の上限まで時間外労働をさせることができます。さらに、特別条項を結べば年間6ヵ月まで例外的に限度時間を超えて時間外労働をさせることができ、特別条項についてはその上限時間は規定されていませんでした。
働き方改革実行計画では、この特別条項の上限について規制を設けることにし(図1)、これまで事実上、際限なく認められていた時間外労働に規制がかかることになったのです。
医師は労働者か?
前述の関西医科大学病院事件の裁判で病院側は、研修は教育であって研修医は労働者ではないため労働基準法は適用されないと主張しましたが、裁判所は、病院側に安全配慮義務違反があったと判決を下しました。
これは、研修医と病院との間には労働契約関係と同様の指揮命令関係があった、つまり研修医は労働者であると法的に判断されたということになります。教育の側面がある研修医が労働者とされたのですから、研修を終えた医師については当然、労働者であると疑う余地はないように思えます。
しかし、医師の働き方改革検討会においてもなお、医師の労働者性を問う意見が出ました。これには、医師法による「応召義務」が大いに関係しています。
法定労働時間と応召義務によるジレンマ
医師法第19条では「診療に従事する医師は、診察治療の求があつた場合には、正当な事由がなければ、これを拒んではならない」と定められています。
そしてこの法解釈として、「診療時間を制限している場合であっても、これを理由として急施を要する患者の診療を拒むことは許されない」という通知が発出された過去があります。このことも、医師は他の労働者と同じではないという考えや、患者のために自分を犠牲にして働く聖職なのだという考えが、医師の世界で通念のようになっている一因と言えるでしょう。
医師が労働基準法を守ろうとすると、応召義務との間にジレンマが生じます。現場の医師からも、「患者が生命の危機に瀕している時、終業時間だからと帰宅することは出来ない」「労働時間に上限を設けることは必要だと思うが、患者に何かあったとき、労働時間の制限により対応できないとなれば助けられない」という声が聞かれます。
働き方改革実行計画における時間外労働の上限規制は、医師も例外なく適用されますが、医師は応召義務等の特殊性を踏まえた対応が必要であることから、改正法の施行期日の5年後を目途に規制を適用することとされました。
医師の働き方改革に関する検討会においては、応召義務の在り方についても議論されており、医療の質と健全な労働を上手に組み合わせた制度が期待されます。
医師はなぜ長時間労働となってしまうのか
医師の労働の3つの性質
医師の労働には特殊性があり、大きく分けて3つの性質があります。
まずは労働の非連続性です。患者さんの容態はいつ変わるかわからず、いつ緊急の呼び出しがあるかわからないため、労働時間を自分でコントロールできないという特徴があります。
次に労働内容の多様性です。外来診療、病棟管理、手術、カルテの記載といった「臨床」、研修医や医学生への「教育」、臨床研究や論文執筆といった「研究」、そこに「経営」が加わる医師もいます。
3つ目は労働人材の偏在性です。一般的な企業と比較すると、人員の配置は年代・地域・診療科で非常に偏りがあります。
これらの性質が絡み合い、長時間労働になっていると考えられます。
調査で明らかとなった医師の勤務実態
医師の勤務実態を正しく把握するために、厚生労働科学特別研究において、全国の医師約10万人を対象とした大規模調査(以下、実態調査)が行われました。
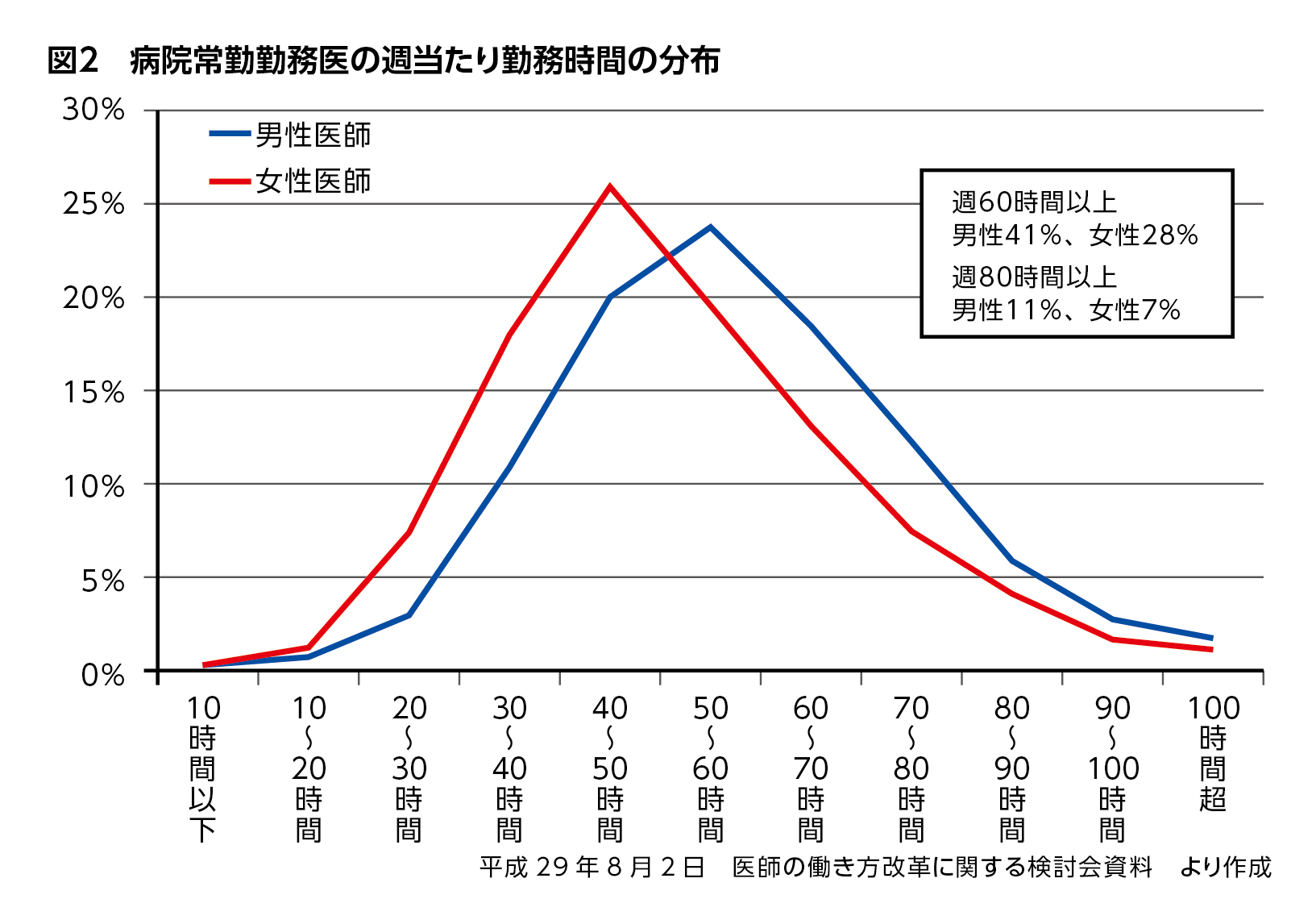
実態調査によると、診療時間・診療外時間・当直の待機時間を合わせた勤務時間が週60時間以上となる病院常勤勤務医は、男性で41%、女性で28%にのぼることが明らかになり、さらに、過労死ラインとされる週80時間を超える医師が決して少なくない割合を占めることが浮き彫りになりました(図2)。
この集計では当直の待機時間は勤務時間に含めていますが、オンコールの待機時間は除外されているため、実際の拘束時間はこれより長いことが予想されます。
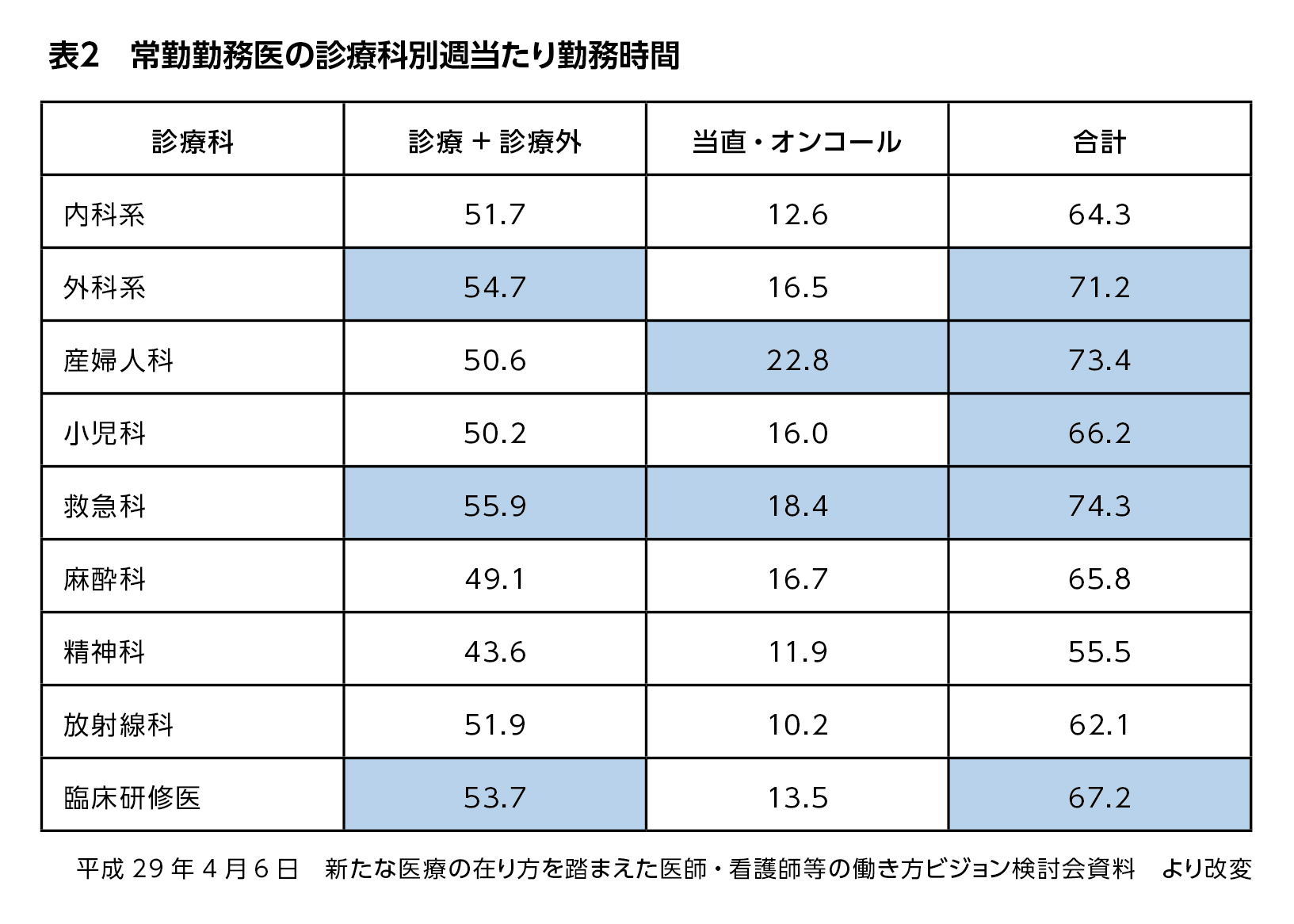
診療科別にみると、診療+診療外時間が特に長いのは救急科、外科、臨床研修医でしたが、当直・オンコールの待機時間を加えると、救急科、産婦人科、外科、臨床研修医、小児科の順に勤務時間が長くなっています(表2)。
医師の絶対数不足
これほど勤務時間が長くなるのは、医師の絶対数が不足していると考えざるをえません。
2016年の厚生労働省による調査では、医師数は31.9万人(医療施設に従事する医師は30.5万人)で、毎年4千人程度増加していると発表されています。
ところが日本の医師数はOECD加盟国35カ国の中では下位に位置します。2015年のOECD公表データによると、日本の人口1千人当たり臨床医師数は、加盟国単純平均と比較して7割程度にとどまります。
この原因は1980年代から始まった医学部定員数の見直しによる医師数抑制政策です。当時の政府は2025年に医師が10%過剰になると予測し、医学部定員の削減を始めました。この医学部の定員数抑制が、医療現場で起きている医師不足の慢性化に大きく影響しているのです。
2000年代になって医療現場から医師不足の悲鳴が上がり、それを取り上げる報道も増え、2008年には国の政策も医師数を増やす方向へ転換しました。しかし医師が育つまでには医学部で6年、研修医として2年、専門医の研修に2〜5年と、10年もの年月がかかります。
地域偏在と診療科間偏在
都道府県別にみた人口10万対医師数は、最も少ない埼玉県(160.1人)と最も多い徳島県(315.9人)では2倍近くの差があり、全国平均240.1人を大きく下回る県は概ね東日本で多くなっています。
この結果からは、医師が人口に対し均等に配置されているわけではなく、地域によって大きな差があることがわかります。
先述の実態調査では、20代では60%もの医師が、地方で働く意思があると回答しています。そして、地方で働く意思がないと回答した医師がその理由として選択したもののうち最も多かった回答は、「労働環境」でした。
これは、労働環境への不安が取り除かれるのであれば、地方で勤務する意思がある医師は増え、地方で勤務する意思があると回答した医師も実際に行動に移す可能性が高まると言えるでしょう。
従事する主たる診療科の調査では、最も医師数が多かった内科系の113,688人に比較して、外科系28,012人、小児科16,937人、産婦人科・産科は11,349人と、診療科によっても医師数に大きな隔たりがあります。
この数は従事施設を病院と診療所で分けたものではありませんが、実態調査での勤務時間の長い診療科(表2)とも重なり、医師不足を長時間労働で補っている実態がうかがえます。
医療提供体制の維持に向けて
労働基準監督署の立ち入りの結果
医師の働き方改革実現に向け、医療機関へ向けられる労働基準監督署の目がこれまでより厳しくなると予想され、各医療機関は対応を求められることでしょう。また、自主的に医師の労働環境を改善すべく動き出す施設も増えてくるでしょう。
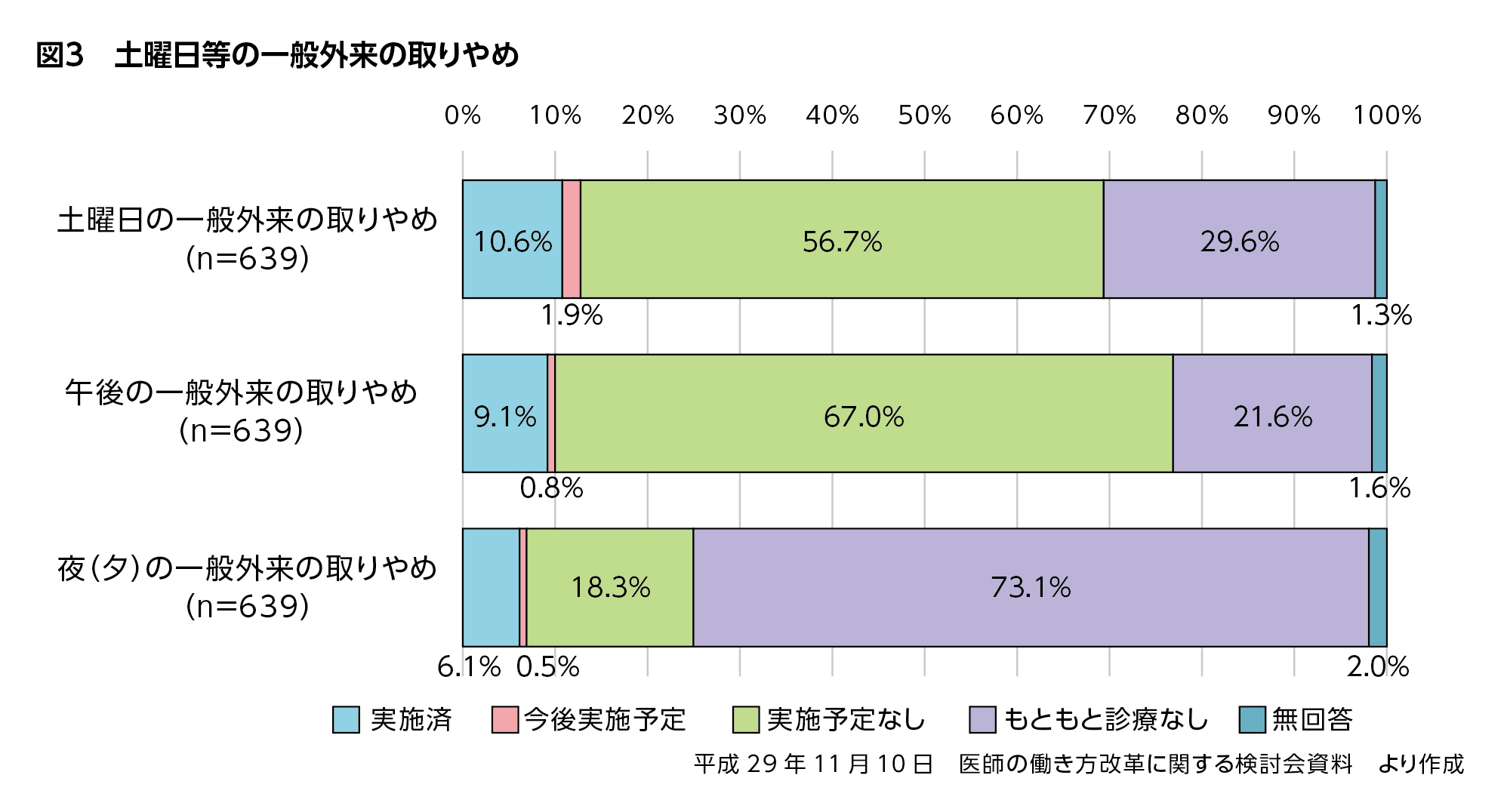
2016年に労働基準監督署の立ち入り調査を受けた聖路加国際病院(東京都中央区)は、勤務医の長時間労働を改善するために、土曜日の外来診療科目を減らす対応をとりました。
そして四病院団体協議会の緊急調査(n=639)では、土曜日の一般外来の取りやめについて、実施済みの施設は10.6%、今後実施予定の施設が1.9%存在することが明らかになりました(図3)。
このように、現在の医療現場の状況で医師が労働基準を守ろうとすると、医療提供体制の維持が困難となり、国民の医療へのアクセスが阻害されることになります。しかし医療提供体制を維持するために医師に過酷な労働を強い続けることもまた、疲労による医療ミスや患者ケアの余裕がなくなるなど、結果的に患者ひいては国民の不利益になります。
タスク・シフティングの推進
医師の働き方改革に関する検討会は、現在進めている議論の取りまとめや改正労働基準法の施行を待たず医療機関が自主的に取り組みを進めることが重要として、2018年2月に「医師の労働時間短縮に向けた緊急的な取組」を公表しました。
その中で具体的な方策として、「タスク・シフティング(業務の移管)の推進」が掲げられました。医師法第17条には「医師でなければ、医業をなしてはならない」とあり、医師は医療行為を「独占的に行う権利」を持つ職業であり、医療行為は医師の業務独占とされている行為です。しかし、実際の医師の業務内容には、医療行為にはあたらないものや事務的業務も多くみられるため、医師の負担を軽減するために、他職種へのタスク・シフティングが推進されています。
タスク・シフティングにあげられている具体的な業務は以下のとおりです。
- 初療時の予診
- 検査手順の説明や入院の説明
- 薬の説明や服薬の指導
- 静脈採血
- 静脈注射
- 静脈ラインの確保
- 尿道カテーテルの留置
- 診断書等の代行入力
- 患者の移動
主には特定行為研修を修了した看護師への業務分担が想定されていますが、「薬の説明や服薬指導」は薬剤師を想定しており、医療安全に留意しつつ関係職種で可能な限り業務分担が図られるよう検討を行うことが推進されています。
MRには何ができるのか
医師の過酷な勤務環境を、医療現場の近くにいるMRは肌で感じてきたはずです。
医師から医薬品に関する問い合わせを受けた時、医師の時間の貴重さをどれだけ意識できているでしょうか。
医師が望む医薬品情報とは、論文になっていない最新の副作用情報や複数の医薬品の組み合わせ情報など、世界中から製薬企業に集まる情報です。副作用情報を収集するMRにそれを求めているのです。
これから医師の勤務時間が1日8時間、週40時間という時代が訪れると、医師との面談はますます難しくなるかもしれません。その時に生き残ることができるのは、医師から医薬品の使用相談がくるMRではないでしょうか。医薬品の副作用情報から有用性を導き出し、医師が使用したいと考える患者さんにマッチングできるか否か、正しく情報提供することが、医師から深い信頼を得ることにつながります。
参考資料
- 働き方改革実現会議決定「働き方改革実行計画」(2017年3月28日)
- 第1回~第7回医師の働き方改革に関する検討会議事録・資料(2017年8月~2018年2月)
- 第15回新たな医療の在り方を踏まえた医師・看護師等の働き方ビジョン検討会資料(2017年4月6日)
- 第2回医療従事者の需給に関する検討会医師需給分科会参考資料(2016年2月4日)
- 文部科学省 今後の医学部入学定員の在り方等に関する検討会参考資料(2011年12月14日)
- 厚生労働省「平成28年医師・歯科医師・薬剤師調査の概況」(2017年12月14日)